Kvinnehelse
Svangerskapskontroll og blodprøver – hva anbefales?
I Norge har alle gravide rett til gratis oppfølging hos jordmor og fastlege, og det anbefales at man avtaler første svangerskapskontroll så tidlig som mulig. I følge helsenorge.no bør man få timeavtale innen en uke fra man tar kontakt med lege eller jordmor, og første svangerskapskontroll bør gjennomføres mellom svangerskapsuke 6 og 12.
Hensikten med den første samtalen tidlig i svangerskapet er å finne ut hvilket behov den gravide har og man ønsker å fange opp unormale tilstander i så tidlig fase at det fortsatt går an å forebygge sykdom eller skade hos fosteret og hos mor.
Ved første svangerskapskontroll vil det bli tatt blodprøver på enkelte sykdommer som kan påvirke svangerskapet og fosteret, som blodprosent, jernstatus, Rhesus-typing og blodtypeantistoffer og antistoffer mot hepatitt B-virus, syfilis og HIV. Andre prøver vurderes individuelt. I denne artikkelen vil du få en oversikt og forklaring på de ulike blodprøvene.
Blodprøver i svangerskapet kan ha andre normalområder enn hos ikke-gravide
Under graviditeten vil en del blodverdier endres uten at dette er tegn på sykdom. Referanseverdiene forandres under svangerskapet og må derfor ikke sammenlignes med verdiene hos ikke-gravide kvinner. En grunn til dette er økt væskevolum i blodet hos gravide. Blodvolumet øker i gjennomsnitt med 45 prosent under graviditet. Dette er det viktig å være klar over slik at ikke blodverdiene feiltolkes.
Det er vanskelig å angi eksakte yttergrenser for referanseområder fordi svangerskapet er en kontinuerlig prosess med stadige endringer og verdier må tolkes ut fra svangerskapets lengde. Fosterets størrelse kan også ha innvirkning.
I de første 10 og de siste 3-4 ukene av graviditeten skjer det forholdsvis små endringer av verdiene og blodprøver bør tas mellom svangerskapsuke 6 og 12. Etter fødselen går endringene tilbake, noen raskt og andre i løpet av 2-4 uker.
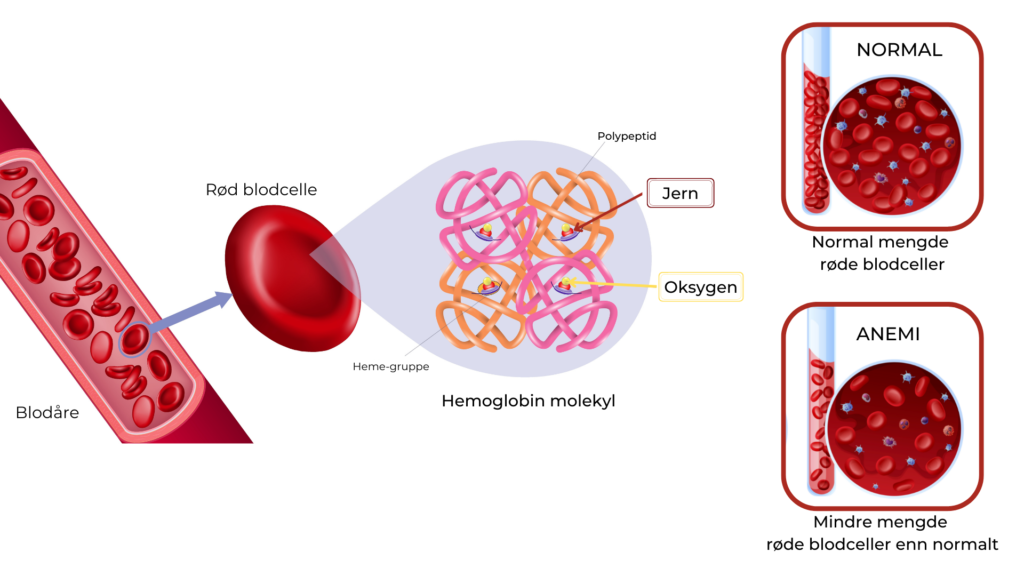
Hemoglobin (blodprosent)
Hemoglobin er et protein i de røde blodcellene som har evnen til å binde til seg og frakte oksygen i blodet til alle kroppens celler. Lav blodprosent, også kalt anemi eller blodmangel, er en tilstand der man har for lave mengder hemoglobin i blodet og kroppens tilgang til oksygen blir redusert. Dette skyldes enten mangel på friske røde blodceller eller for lave nivåer av hemoglobin inne i blodcellene.
Det er normalt at verdien av hemoglobin i blodet synker i svangerskapet fordi mengden væske i blodet øker raskere enn produksjonen av røde blodceller. Dermed tynnes blodet ut og konsentrasjonen av hemoglobin synker («fortynningseffekten»). De laveste verdiene måles som regel mellom uke 22 og 26 i svangerskapet.
Hemoglobin bør måles tidlig i svangerskapet og ved 28. svangerskapsuke. Lav blodprosent defineres hos gravide som hemoglobinkonsentrasjon under 11,0 g/dl i første og tredje trimester og under 10,5 g/dl i andre trimester.
Lav blodprosent kan skyldes
- mangel på jern, vitamin B12 og folat
- lavt stoffskifte
- kroniske betennelsessykdommer
- revmatiske sykdommer
- nyre- og leversykdommer
- kreft
- genetiske medfødte tilstander som thalassemi og sigdcelleanemi
Høyt nivå av hemoglobin kan være et tegn på at blodvolumet ikke er utvidet i tilstrekkelig grad og at blodet er tyktflytende. Dette kan føre til lav blodgjennomstrømning i morkaken og utilstrekkelig næringstilførsel til fosteret.
Ferritin – et mål på kroppens jernlagre
Jernmangel er den vanligste ernæringsmangelen i Norge. Omtrent 1 av 5 norske kvinner i fertil alder har jernmangel og 3 prosent har lav blodprosent på grunn av jernmangel.
Kroppen vår trenger jern for å lage hemoglobin og det er jernet i hemoglobin som binder til seg oksygen i blodet. Når kroppens jernlagre er tomme vil det ikke kunne lages nok hemoglobin, blodprosent blir lav og kroppens tilgang på oksygen blir redusert. Jern er også viktig for immunforsvaret, energiomsetningen og normal kognitiv funksjon. I svangerskapet øker behovet for jern gradvis til vekst av foster og livmor, og til økning i mengden røde blodceller.
Kroppen kan ikke lage jern selv og vi må derfor få i oss dette gjennom kosten. Helsedirektoratet anbefaler at gravide får i seg 15 mg jern per dag via kosten, men de fleste vil ha behov for jerntilskudd fra svangerskapsuke 18-20 og ut svangerskapet.
Ferritin er et protein inne i kroppens celler som binder jern og fungerer som et lagringsprotein for jern. Verdien av ferritin gjenspeiler kroppens jernlagre.
Jernlagrene bør måles så tidlig som mulig i svangerskapet, før utgangen av svangerskapsuke 15. Etter 20. svangerskapsuke er ferritin en mindre pålitelig indikator for jernmangel. Hvis ferritin ikke er kontrollert før svangerskapsuke 16, er det ikke nødvendig med blodprøve og det anbefales å ta tilskudd av 40 mg jern fra svangerskapsuke 18 og ut svangerskap.
Ut i fra ferritinverdiene ved blodprøver i første svangerskapskontroll anbefales følgende:
| Ferritinverdi | Tilskudd | Svangerskapsuke |
| Over 70 ug/L | Ikke nødvendig med jerntilskudd | |
| 30 -70 µg/L | 40 mg jern daglig | Fra 18-20 og ut svangerskapet |
| Under 30 µg/L | 60 mg jern daglig | Fra 18-20 og ut svangerskapet |
| Under 12 µg/L | 60 mg jern daglig | Med en gang og ut svangerskapet |
HbA1c – et mål for gjennomsnittlig blodsukkerverdi de siste 6-12 ukene
Noen gravide blir anbefalt å ta blodprøven HbA1c for å avdekke om hun har en uoppdaget diabetes eller svangerskapsdiabetes. Høyt blodsukker i svangerskapet kan gi en 2-4 ganger økt risiko for
- høy fødselsvekt
- tidlig fødsel
- svangerskapsforgiftning (preeklampsi)
- fastsittende skuldre
- alvorlige misdannelser
Begrepene diabetes i svangerskapet og svangerskapsdiabetes beskriver to forskjellige tilstander.
- Diabetes i svangerskapet beskriver en kjent eller nydiagnostisert diabetes type 1 eller type 2 hos gravide
- Svangerskapsdiabetes beskriver diabetes som oppstår i løpet av i svangerskapet og som i de fleste tilfeller går over etter fødsel.
Svangerskapsdiabetes skyldes en utilstrekkelig økning i insulinproduksjonen under graviditet. Blodsukkerverdiene er høyere enn de normale referanseintervallene, men under de verdiene som er diagnostisk for diabetes.
Svangerskapsdiabetes oppstår oftest hos personer som fra før har redusert følsomhet for insulin, insulinresistens, og eventuelt et blodsukker i øvre grenseområde. Gravide som utvikler svangerskapsdiabetes har økt risiko for å utvikle diabetes type 2 senere i livet.
Blodprøven HbA1c viser hvilket nivå blodsukkeret i gjennomsnitt har ligget på de siste 6-12 ukene. HbA1c kalles også langtidsblodsukker. HbA1c bør måles før svangeskapsuke 16 hos:
- gravide med etnisk bakgrunn fra Asia eller Afrika
- gravide med førstegradsslektning som har diabetes (mor, far, søsken)
- før-gravid kroppsmasseindeks (KMI) over 30 kg/m2
- tidligere født barn med fødselsvekt over 4500 gram
- tidligere påvist svangerskapsdiabetes, nedsatt glukosetoleranse eller svangerskaps- og fødselskomplikasjoner som er forbundet med svangerskapsdiabetes (fastsittende skuldre og preeklampsi)
Tolkning av HbA1c-verdier før svangerskapsuke 16:
| HbA1c(mmol/mol) | Tolkning |
| Over eller lik 48 | Diagnostisk for diabetes i svangerskapet |
| Mellom 41-47 | Økt risiko for svangerskapsdiabetes. Glukosebelastningstest anbefales i svangerskapsuke 24-28 |
| Under eller lik 40 | Normalt |
HbA1c etter svangerskapsuke 16 er uegnet fordi verdien uansett vil være lavere enn hos ikke-gravide, blant annet på grunn av fortynningseffekten ved økt blodvolum. HbA1c kan heller ikke benyttes ved jernmangelanemi, hemolytisk anemi, kronisk malaria, større blødninger, blodoverføring og ved enkelte hemoglobinvarianter. I disse tilfellene utføres glukosebelastningstest.

Glukosebelastningstest
Glukosebelastningstest er en undersøkelse hvor man kontrollerer kroppens evne til å regulere blodsukkernivået. Først tas en fastende blodprøve, deretter drikker den gravide en væske som inneholder en spesifisert mengde glukose (sukker) og etter to timer tas en ny blodprøve.
Ved å måle glukose både før og etter sjekker man om kroppen sender ut nok insulin til å få ned blodsukkernivået til normalområdet igjen når det stiger etter inntaket av glukose. Det er hormonet insulinet som gjør at glukosen fraktes bort fra blodet og inn i kroppens celler. Dersom blodsukkernivået er høyere enn normalt, kan det være snakk om svangerskapsdiabetes eller diabetes i svangerskapet.
Glukosebelastning ved svangerskapskontroll i uke 24–28 tilbys gravide som oppfyller ett eller flere av følgende kriterier:
- Førstegangsfødende over 25 år
- Flergangsfødende over 40 år
- Kroppsmasseindeks over 25 kg/m² før graviditeten
- Etnisk bakgrunn fra Asia eller Afrika
- Tidligere påvist svangerskapsdiabetes eller tidligere svangerskaps- eller fødselskomplikasjoner som er forbundet med svangerskapsdiabetes (barn med fødselsvekt > 4500 g, fastsittende skuldre eller preeklampsi)
- Førstegradsslektning med diabetes (mor, far, søsken)
- Påvist nedsatt glukosetoleranse i ikke-gravid tilstand
Tolkning av glukoseverdier uansett tidspunkt i svangerskapet:
| Diagnose | Fastende glukose (mmol/l) | 2-timers glukoseverdi (mmol/l) |
| Diabetes i svangerskapet | ≥ 7 | ≥ 11,1 |
| Svangerskapsdiabetes | 5,3-6,9 | 9,0-11,0 |
Ved kjent diabetes, svangerskapsdiabetes og fedmeopererte skal det ikke utføres glukosebelastning. Fedmeopererte følges opp i forhold til egenmåling av blodglukose.
Gravide med diabetes i svangerskapet eller svangerskapsdiabates skal følges opp av spesialist. Ved å gi gravide tilpassede råd i forhold til kosthold og fysisk aktivitet, og opplæring i glukosemåling, kan risikoen for uønskede hendelser i svangerskapet og ved fødsel reduseres.
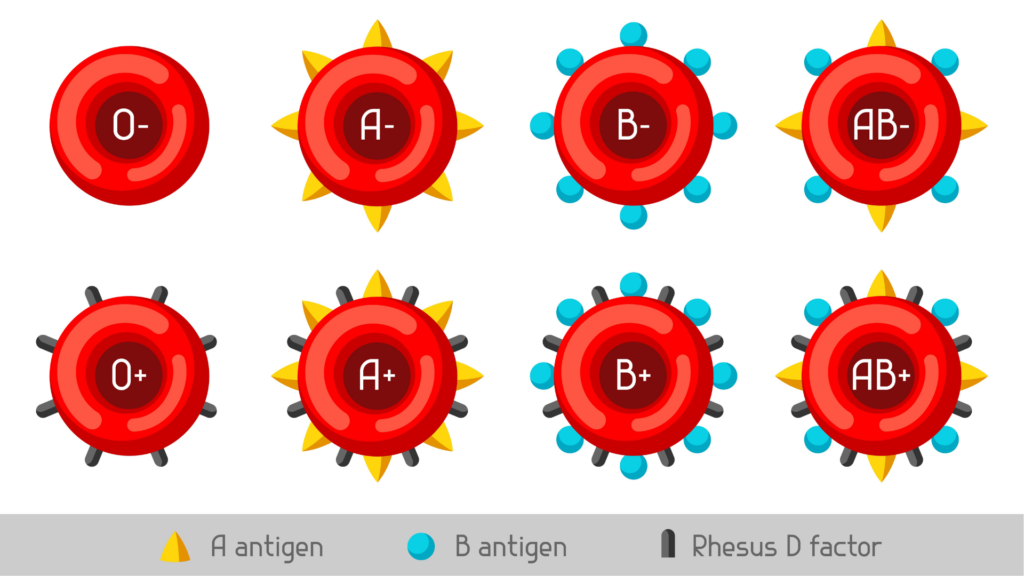
Blodtype og antistoffer
Alle gravide tilbys undersøkelse for å bestemme sin ABO- og RhD-blodtype og blodtypeantistoffer ved svangerskapskontroll i uke 8-12.
Rhesus er en gruppe proteiner (antigen) som er festet på overflaten av de røde blodcellene. Rundt 1 av 6 personer er født uten dette antigenet og de er rhesus negative (RhD-negative).
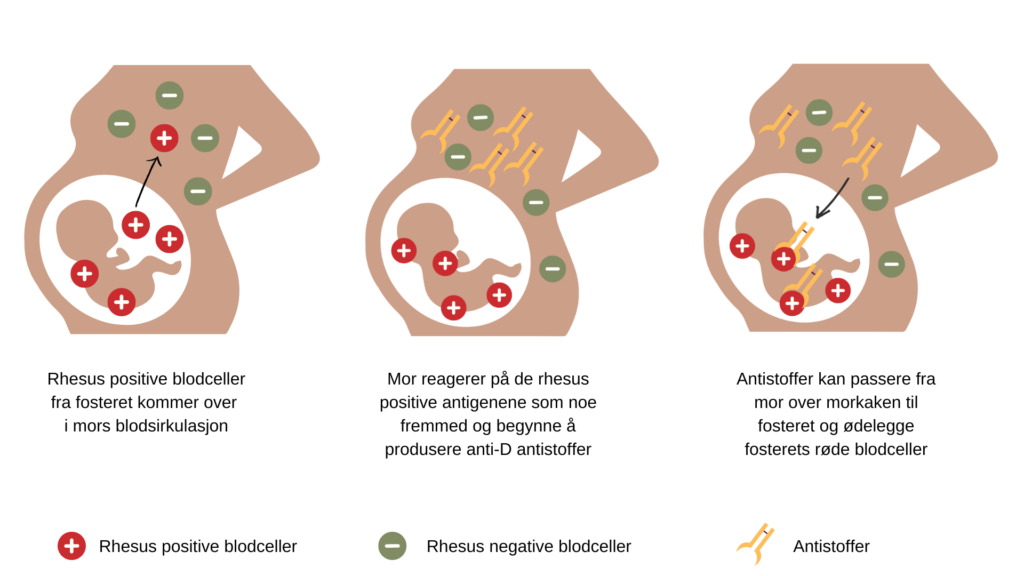
I svangerskapet kan små mengder blod fra fosteret komme over i mors blodsirkulasjon. Det skjer særlig i forbindelse med fødsel, men også ved abort, slag mot den gravide magen og forskjellige inngrep, som eksempelvis fostervannsprøvetaking. Det kan også oppstå uten kjent årsak, spesielt i siste trimester.
Hvis mor er RhD negativ og fosteret er RhD positivt, kan mor reagere på de RhD positive antigenene som noe fremmed og begynne å produsere anti-D antistoffer. Disse kan passere over morkaken til fosteret og ødelegge fosterets røde blodceller.
I de fleste tilfellene vil ikke fosteret ta skade, men blir nivået av antistoffer høyt kan det føre til at barnet får blodmangel (anemi) mens det er i mors mage eller etter fødselen.
Gulsott kan oppstå hos nyfødte når de røde blodcellene ødelegges og gallefargestoffet bilirubin slippes ut av blodcellene. Fordi leveren hos nyfødte ikke klarer å bryte ned så store mengder bilirubin, hopes det opp i kroppen og gir gulsott. Høyt nivå av bilirubin må behandles raskt etter fødselen, ellers kan det føre til hjerneskade.
RhD negativ gravide tilbys ny blodprøve ved svangerskapskontroll i uke 24 for å påvise barnets RhD-type og ny antistoffundersøkelse hos mor. Barnets RhD-typing gjøres ved å analysere cellefritt foster-DNA i mors blod.
For å forebygge dannelsen av anti-D-antistoffer hos mor anbefales injeksjon av anti-D antistoffer i svangerskapsuke 28 og innen 72 timer etter fødsel dersom barnet er RhD positivt. Disse antistoffene fjerner fosterets røde blodceller fra mors blodsirkulasjon før immunsystem oppdager dem, og hindrer dermed at mor danner anti-D-antistoff.
Screening for infeksjoner hos gravide
Mange bakterier og virus kan overføres til fosteret under svangerskapet. Infeksjoner kan smitte fra mor til foster med blodsirkulasjonen via morkaken, ved oppadstigende spredning fra skjeden eller ved direkte kontaktsmitte fra en infisert fødselskanal.
For å forebygge smitteoverføring fra mor til foster får alle gravide tilbud om å teste seg for hepatitt B, syfilis og HIV ved første svangerskapskontroll. Prøvene anbefales, men man kan reservere seg for kontroll dersom man ikke ønsker å ta prøvene. Det er viktig å være klar over at man kan være smittet uten å kjenne til det selv.
Ved behov kan det være nødvendig med andre prøver utover det som er anbefalt i svangerskapsscreeningen. Det kan eksempelvis være røde hunder, toksoplasmose, parvovirus B19, klamydia eller hepatitt C.
Hepatitt B
Hepatitt B er en virusinfeksjon som forårsaker leverbetennelse. Etter gjennomgått infeksjon vil 1 av 10 være smittebærere av hepatitt B virus resten av livet. Opptil 1 av 4 av kroniske smittebærere vil kunne utvikle leverskader som kan føre til skrumplever og leverkreft.
Smitte fra mor til barnet skjer først og fremst i forbindelse med fødsel. Over 90 prosent av gravide smittebærere vil overføre infeksjonen til barnet og nesten alle smittede barn vil selv bli kroniske hepatitt B bærere dersom de ikke får riktig behandling etter fødsel.
Ved å gi barnet hepatitt B vaksine og immunglobulin rett etter fødselen reduseres risikoen for at barnet utvikler kronisk hepatitt B fra 90 % til under 5 %.
Hos kvinner som har høyt virusnivå i blodet kan det være aktuelt med antiviral behandling i svangerskapet for å redusere smitterisikoen til barnet, men barna skal likevel ha vaksine og immunglobulin etter fødselen. Antiviral behandling skjer fra begynnelsen av siste trimester og og varer 4-12 uker etter fødsel.
Alle gravide skal tilbys en blodprøve ved første svangerskapskontroll som kan vise om kvinnen er bærer av hepatitt B virus. Testing er spesielt viktig dersom den gravide eller tidligere/nåværende seksualpartner:
- er født eller oppvokst i land med høy forekomst av hepatitt B
- tidligere har tatt eller fortsatt tar stoff med sprøyter
- har fått blodoverføring i utlandet
- har hatt seksuell kontakt med person som tar stoff med sprøyter eller biseksuell mann
- har vært utsatt for yrkesmessig eksponering
- har fått tatovering under utilfredsstillende hygieniske forhold
- er HIV-positiv
- har hatt hepatitt B
Dersom den gravide er risikoutsatt for hepatitt B-smitte under graviditeten, for eksempel gjennom å ta stoff med sprøyter eller har hepatitt-positiv seksualpartner, anbefales flere tester under svangerskapet. Ved påvist smitteførende hepatitt B skal den gravide henvises til spesialist.
HIV (humant immunsvikt-virus)
Humant immunsvikt-virus, HIV, er et virus som angriper spesifikke celler i immunforsvaret. Kroppen blir mer mottakelig for infeksjoner og kreftsykdom fordi immunsystemet svekkes. Når det oppstår andre sykdommer på grunn av HIV-svekket immunsystem, kalles tilstanden aids (acquired immunodeficiency syndrome) eller ervervet immunsvikt syndrom.
HIV-infeksjon og aids er ubehandlet en dødelig sykdom, men med behandling kan levetiden bli tilnærmet normal. Det finnes ingen kurerende behandling for en HIV-infeksjon, men behandling reduserer risikoen for alvorlige komplikasjoner og risikoen for å smitte andre.
HIV finnes i blodet, i menns sæd og i kvinners skjedevæske. HIV kan overføres fra mor til barnet under svangerskapet, fødsel og amming. I de aller fleste tilfellene skjer smitten rett før eller under fødsel eller ved amming. Det er større smitterisiko ved vaginal fødsel og keisersnitt som blir utført etter vannavgang enn ved planlagt keisersnitt. Dette gjelder imidlertid ikke hos gravide som har lav virusmengde i blodet, og vaginal fødsel til termin kan vurderes hos disse kvinnene.
Gravide med HIV som ikke er under behandling, vil i 15-35 % av tilfellene overføre smitten til barnet ved fødselen. Med effektiv behandling til mor reduseres risiko til cirka 1 % selv med vaginal fødsel.
Rett etter fødsel vil barnet bli behandlet mot HIV-infeksjon forebyggende inntil man med sikkerhet vet at barnet ikke er smittet under fødselen, eller dersom mor ammer barnet. Amming frarådes i følge internasjonale og nasjonale retningslinjer. Begrunnelsen er smittefare og at mulige langtidseffekter på barnet av HIV-medikamenter i brystmelk ikke er tilstrekkelig kartlagt
Alle gravide tilbys HIV-test ved første svangerskapskontroll. Dersom den gravide er risikoutsatt for HIV-smitte under graviditeten anbefales flere tester under svangerskapet.
Syfilis
Syfilis er en seksuelt overført sykdom som er sjelden i Norge. Syfilis er forårsaket av bakterien Treponema pallidum. Ubehandlet kan syfilis gi livslang sykdom, men sykdommen kan helbredes med antibiotika.
Alle gravide tilbys syfilistest ved første svangerskapskontroll. De fleste gravide med syfilis er ikke selv klar over at de er smittet da sykdommen i de første stadiene gir få eller ingen symptomer. Senskader kan blant annet oppstå i hjerte-karsystemet og nervesystemet.
En gravid med syfilis kan smitte fosteret og potensielt føre til svært alvorlig sykdom hos barnet, dødfødsel eller for tidlig fødsel. Smitten skjer hovedsakelig gjennom morkaken, men bakteriene kan også overføres ved fødselen. 2 av 3 barn er uten symptomer ved fødselen, og symptomer kan opptre først etter flere uker, måneder eller år.
Tidlige symptomer kan være utslett, leversvikt, forstørrede lymfeknuter, betennelse i beinvev, blodmangel, nyresvikt og tegn på nerveskader. Senkomplikasjoner kan vise seg i form av mental retardasjon, døvhet, blindhet, tannmisdannelser og ben- og bruskskader.
Dersom gravide med syfilis får behandling før 16. svangerskapsuke er det i praksis ingen risiko for at fosteret blir smittet. Behandling senere i graviditeten fører også til helbredelse i opptil 97 prosent av tilfellene.
Kvinner som tidligere har hatt syfilis og har fått adekvat behandling, betraktes som smittefrie og behøver ikke ny behandling under graviditeten. Selv om man tidligere har hatt syfilisinfeksjon er man ikke immun og kan bli smittet på nytt.
Røde hunder
Kvinner som ikke er vaksinert eller har usikker vaksinasjonsstatus bør måle antistoffer mot røde hunder, rubella. Kvinner uten antistoffer tilbys vaksine etter fødselen.
Kvinner som har dokumentasjon på å ha tatt én dose rubellaholdig vaksine behøver ikke antistoff-testing, men anbefales én dose vaksine etter fødsel.
Etter innføring av vaksinasjon i alle nordiske land er røde hunder i dag en svært sjelden sykdom i Norge. Å få røde hunder i svangerskapet kan føre til alvorlig fosterskade, fosterdød og spontanabort.
Smitterisikoen er størst de første 10-11 svangerskapsukene. Infeksjon i første halvdel av svangerskapet medfører 50-80 prosent risiko for abort eller misdannelser som blant annet døvhet, blindhet, hjertefeil og hjerneskade. Infeksjon i andre halvdel av svangerskapet kan også gi økt risiko for fosterskade, men risikoen er liten etter svangerskapsuke 16-20.
Antistofftesting i svangerskapet vil ikke ha betydning for den aktuelle graviditeten. Anbefaling om vaksinasjon etter svangerskapet gjelder beskyttelse mot røde hunder i senere svangerskap.
Gravide med uklar utslettssykdom bør alltid testes for røde hunder dersom de ikke er vaksinert. Det finnes ingen spesifikk behandling mot røde hunder.
Hepatitt C
Hepatitt C er en virusinfeksjon som smitter via blod og forårsaker leverbetennelse. Ubehandlet kan infeksjonen føre til skrumplever, leversvikt eller leverkreft, og andre organer kan også rammes. 60-80 prosent av smittede vil bli kroniske bærere av hepatitt C viruset.
Gravide som er kronisk bærer av hepatitt C viruset kan smitte barnet under svangerskapet og ved fødsel. Smitterisiko er beregnet til 5-10 prosent. Hepatitt C viruset overføres ikke ved amming slik Hepatitt B viruset kan gjøre.
Gravid som kan ha vært utsatt for smitte av hepatitt C bør undersøkes for dette. Mange vet ikke at de er smittet fordi det kan gå mange år før symptomene utvikles.
Måling av antistoffer mot hepatitt C viruset i blodet anbefales dersom den gravide kvinnen:
- tidligere har tatt eller fortsatt tar stoff med sprøyter
- har mottatt blod eller blodprodukter før 1992 i Vest-Europa (inkludert Norge), Nord-Amerika, Japan, Ny-Zealand og Australia
- har mottatt blod eller blodprodukter i andre enn de nevnte landene uansett tidspunkt
- er eller har vært seksualpartner til en person som har tatt stoff med sprøyter eller har smitteførende hepatitt C
- er innvandrer fra et land med høy forekomst av hepatitt C
- har fått tatovering under utilfredsstillende hygieniske forhold
- har vært utsatt for yrkesmessig eksponering
- er HIV-positiv
I de senere årene har behandlingsmulighetene for kronisk hepatitt C blitt betydelig bedre og cirka 95 prosent av de behandlede kvitter seg med viruset og vil ikke lenger kunne smitte andre. Sikkerhet og effekt av behandling av gravide for å redusere mor-til-barn smitte er ikke utredet og anbefales derfor ikke, men man avventer behandling til etter fødsel. Det finnes ingen vaksine mot hepatitt C.
Barn som er født av mødre med en kronisk hepatitt C-infeksjon skal testes ved fødsel og etter 15 måneder.

Toxoplasmose
Toksoplasmose skyldes parasitten Toxoplasma gondii. Parasitten lever normalt i katters tarm og kommer ut med dyrets avføring. Parasitten kan overføres til mennesker ved kontakt med smitteførende katter og forurenset jord eller via dårlig vasket eller ukokt/ustekt mat.
Toksoplasmose er vanligvis ufarlig og mange har vært smittet uten å vite om det da tilstanden er uten symptomer i 80-90 prosent av tilfellene. De som får symptomer opplever lette influensaliknende plager. Toxoplasmose er kun farlig for personer med alvorlig svekket immunsystem eller gravide kvinner.
Gravide som ikke har hatt infeksjonen tidligere og som blir smittet under svangerskapet kan overføre smitten til fosteret. Smitte av toksoplasmose fra mor til foster er sjeldent i Norge, og smitte av mor trenger ikke å bety at fosteret er smittet. Smittefaren er lavest tidlig i svangerskapet og høyest sent i svangerskapet. Imidlertid gir smitte tidlig i svangerskapet størst fare for alvorlige fosterskader, som svekket syn, hørsel og hjerneskade og økt risiko for spontanabort.
Antibiotikabehandling reduserer sjansen for at fosteret smittes og barnet skal ha behandlingen det første leveåret. I tilfeller hvor risikoen for barnet vurderes som liten, gis ikke behandling i svangerskapet.
Helsedirektoratet anbefaler å teste for antistoffer mot toxoplasmose ved første svangerskapskontroll hvis den gravide er særlig eksponert for kjente risikofaktorer som
- kontakt med katter, katteavføring og sau
- har spist kjøtt eller kjøttvarer som ikke var fullstendig gjennomstekt eller gjennomkokt
- har vært på reise eller planlegger reise til land utenfor Nord-Europa rett før eller under graviditeten
- arbeider med dyr, som veterinærer, sauebønder med fler
Dersom man mistenker at man kan ha blitt smittet anbefales blodprøve 3 uker etter antatt smittetidspunkt for å få bekreftet eller avkreftet mistanken.
En kvinne som er smittet i første graviditet vil normalt være immun i den neste graviditeten. Det betyr at den andre graviditeten er trygg for toksoplasmose.
Parvovirus B19
Parvovirusinfeksjon er årsaken til den femte barnesykdom, erythema infectiosum. Omtrent 50 prosent av ikke-immune gravide som bor sammen med et barn som har femte barnesykdommen, blir smittet. Smitterisikoen er ca. 20-30 prosent blant dem som deler av dagen er sammen med et sykt barn (som eksempelvis lærere og dagmammaer).
De fleste som er smittet har ingen symptomer eller de har milde forkjølelsesliknende symptomer. Parvovirus B19-infeksjon under graviditet kan imidlertid føre til spontanabort, infeksjon i fosterets lever og hjerte, alvorlig blodmangel og føtal hydrops. Føtal hydrops er en tilstand med væskeansamling i fosterets hud og økt mengde væske i fosterets bryst- og bukhule. Denne tilstanden kan bli svært alvorlig og kan føre til fosterdød.
Alvorlig infeksjon hos fosteret oppstår hovedsaklig dersom den gravide kvinnen blir smittet før 20 fullgåtte uker av svangerskapet, med størst risiko i første trimester.
Opptil 70 prosent av smittede gravide vil ikke smitte fosteret. Risikoen for at et smittet foster får en alvorlig infeksjon er også lav, ca. 5-10 prosent. Det betyr at i de aller fleste tilfellene av infeksjon hos mor smittes ikke fosteret, og dersom fosteret smittes medfører det oftest ingen skade.
En blodprøve som måler antistoffer mot parvovirus bør vurderes dersom en gravid har vært i kontakt med et bekreftet eller mistenkt tilfelle av parvovirus B19-infeksjon eller har typiske symptomer på infeksjon som utslett, lett kløe, lett feber og eventuelt leddsmerter.
Gravide med bekreftet parvovirusinfeksjon vil få tilbud om hyppige ultralydundersøkelser for å undersøke om fosteret utvikler alvorlig parvovirusinfeksjon. Hvis det påvises føtal hydrops ved ultralyd er det nødvendig med blodprøver av fosteret og det kan det bli aktuelt å gi fosteret blodoverføring i mors liv, noe som øker barnets sjanse for å overleve.
En kvinne som har hatt parvovirusinfeksjon tidligere er immun og vil ikke få sykdommen på nytt igjen.
Klamydia
Klamydia er en seksuelt overførbar infeksjon i kjønnsorganene som kan oppstå i urinrør, livmor og eggledere. 1 til 4 prosent av gravide har klamydia, mange uten å vite det selv da klamydia ikke alltid gir symptomer.
Gravide som er under 25 år eller som har symptomer bør teste seg for klamydia ved første svangerskapskontroll. Prøve tas med en bomullspinne som gnis mot skjedeveggen eller ved urinprøve.
Smitte under fødsel kan føre til at barnet utvikler øyeinfeksjon 5 til 12 dager etter fødsel (15-25 % risiko) og lungebetennelse 1 til 3 måneder etter fødsel (5-15 % risiko). Ubehandlet kan klamydia hos mor forårsake betennelse i livmoren som inntreffer 2 til 4 uker etter fødsel.
Klamydiainfeksjon i svangerskapet kan i sjeldne tilfeller føre til abort, for tidlig vannavgang, for tidlig fødsel, lav fødselsvekt og dødfødsel.
Dersom det påvises klamydiainfeksjon i svangerskapet skal den gravide og seksualpartner behandles med antibiotika. Gravide med klamydia tidlig i svangerskapet bør testes på nytt i siste trimester.

