Mage-tarmsykdommer
Tarmkreft – stadig flere yngre rammes
Kreft i tykktarmen eller endetarmen, kolorektalkreft, er den nest vanligste kreftformen og utgjør ca 15 prosent av alle krefttilfeller i Norge. Hos kvinner er bare brystkreft og hos menn kun prostatakreft hyppigere enn tarmkreft. Det diagnostiseres om lag 4300 nye tilfeller av tarmkreft hvert år og ca. 1600 pasienter dør av sykdommen årlig i Norge.
Forekomsten av tarmkreft er nesten tredoblet i Norge i løpet av de siste 50 årene og forekomst er økende. Faktorer knyttet til livsstil, inkludert kosthold og vektøkning, er trolig medvirkende til denne økningen.
Dersom kreften oppdages tidlig er prognosen god. En tredel av pasientene har imidlertid spredning på diagnosetidspunktet.
Hva er kolorektalkreft?
Kolorektalkreft er en samlebetegnelse for kreft i tykktarm og endetarm. Kolon er det medisinske navnet på tykktarmen, hvor rektum (endetarmen) utgjør den siste delen.
Kreft er ukontrollert vekst av celler. Når celler begynner å dele seg ukontrollert inne i tarmen oppstår en opphopning av kreftceller og det dannes en kreftsvulst. En kreftsvulst trenger ikke å være farlig, den kan være både godartet og ondartet. Godartede svulster i tarmen, polypper, fjernes ofte fordi noen polypper kan utvikle seg til en kreftsvulst.
Kreftceller kan løsrive seg fra svulsten og føres med lymfe- eller blodårer til andre steder i kroppen hvor det lages nye kreftsvulster. Disse svulstene kalles metastaser. Ved tarmkreft finner man hyppigst metastaser i leveren og lungene. Svulsten kan også vokst til utsiden av tarmen og inn i naboorganer.
De aller fleste kolorektalsvulstene oppstår i nedre del av tykktarmen eller i endetarmen.
Kolorektalkreft forekommer sjelden i 30-40 årene, men forekomsten øker etter 55 års alder. Kreft i tykktarmen er litt vanligere blant kvinner enn blant menn, mens det er motsatt for endetarmskreft.
Hva er årsaken til tarmkreft?
Hos de aller fleste finner man ingen årsak. Enkelte genetiske eller miljømessige faktorer kan imidlertid øke risikoen for å få tarmkreft.
Man antar at 20–30 % av krefttilfellene kan skyldes arvelige faktorer. Hvis flere nære slektninger, som søsken eller foreldre, har hatt kreft i tykk- eller endetarm og eventuelt polypper er det 2-4 ganger økt risiko for selv å få tarmkreft.
Den genetiske feilen kjenner man kun til hos mindre enn 5 % av pasientene:
- Lynch syndrom, HNPCC (hereditær non polypposis colorectal cancer), påvises hos cirka 2–4 % av pasientene med kreft i tykk- og endetarm. Genfeilen er kjent og man kan teste om pasienten og eventuelt friske slektninger har slik genfeil. 60–80 % av personer med Lynch syndrom vil utvikle tarmkreft i løpet av livet. Samme type genfeil gir økt risiko for kreft i livmor, eggstokker, bukspyttkjertel, magesekk, tynntarm og nyre.
- Familiær adenomatøs polypose (FAP) foreligger hos cirka 1 % av pasienter med tarmkreft. En medfødt genfeil disponerer for dannelse av masse polypper i tarmen og magesekken. Ubehandlet vil praktisk talt alle personer som har denne genfeilen utvikle kreft i en eller flere av polyppene, oftest innen 30 års alderen.
- Flere sjeldne polyppose-syndromer (polypp-dannere) hvor genfeilen er kjent finnes og man kan teste for disse.
Risikofaktorer for tarmkreft som du bør vite om
- Fedme (det er vist økende risiko med økende antall kg overvekt og antall år med overvekt)
- Høyt inntak av rødt og bearbeidet kjøtt
- Høyt fettinntak
- Ultraprossesert mat
- Røyking
- Alkohol
- Lite aktiv livsstil
- Betennelsessykdommer i tarmen som ulcerøs kolitt og Crohns sykdom
- Tidligere strålebehandling mot bekken
- Infeksjoner på grunn av Humant papillomavirus (HPV) eller Helicobacter pylori (H pylori)

Hvilke symptomer kan være tegn på tarmkreft?
Kreft i tykktarmen eller endetarmen kan gi forskjellige symptomer avhengig av hvor i tarmen svulsten befinner seg og hvor stor svulsten er. Svulsten vokser ofte langsomt og i de første stadiene av tarmskreft har man ofte ingen eller kun beskjedne symptomer. De fleste kreftsvulster gir først symptomer sent i forløpet.
Symtomene skyldes oftest enten blødning inn i tarmen fra svulsten eller symptomer på grunn av innsnevringer og trange forhold i tarmpassasjen.
Blod i avføringen kan være synlig eller usynlig. Det er kun blødninger fra den nederste delen av tarmen som vil framstå som rødlig farging på utsiden av avføringen. Over halvparten av pasienter med kolorektal kreft har observert blod i avføringen.
Ved blødning høyere oppe i tarmen blir blodet “bakt inn i” avføringen og avføringen fremstår som mørk med et tjærelignende preg. Hvis mengden blod ikke er så stor, vil avføringen kunne fremstå som normal. Usynlige blod i avføringen kalles okkult blod eller skjult blod i avføringen. Okkult blod kan påvises i en avføringsprøve.
Endring i avføringsmønsteret til sjeldnere eller hyppigere avføring, forstoppelse, diaré eller avføring som veksler mellom løs og hard konsistens kan være symptomer på tarmkreft. Noen ganger kan avføringen bli smalere fordi svulsten presser den sammen til en tynn pølse før den kommer ut.

Andre symptomer på tarmkreft kan være:
- slim i avføringen
- følelse av at tarmen ikke tømmes ordentlig ved avføring
- raskt innsettende avføringstrang
- smerter ved avføring
- endetarmsmerter
- magesmerter
- området hvor svulsten er kan være ømt og noen ganger kjennes svulsten
- stor mage uten vektøkning
- oppblåsthet
- ufrivillig luftavgang
- nedsatt matlyst
- kvalme og oppkast
- slapphet
- uforklarlig vekttap
- nattesvette
- feber
Cirka 20 prosent av all kreft i tykktarm eller endetarm starter med akutte smerter og tarmslyng (ileus).
I noen tilfeller debuterer sykdommen med blodmangel, anemi, fordi svulsten ofte har blødd inn i tarmen over tid. Hovedsymptomene på blodmangel er slapphet, tretthet og blek hud.
Blod i avføring er en viktig markør for tidlig oppdagelse av tarmkreft
Tester for blod i avføringen kan deles inn i to hovedtyper, immunologiske tester (iFOBT, immunokjemisk fekal okkult blod test) og kjemiske tester (FOBT, fekal okkult blod test).
Immunologiske tester (iFOBT) er mer sensitive og mer spesifikk enn kjemiske tester. Testen går også under navnet FIT som er en forkortelse for fekal immunokjemisk test. Immunologiske tester kan være kvantitative eller kvalitative. Kvantitative tester angir mengden av hemoglobin i avføringen. Hemoglobin er et protein i de røde blodcellene og mengden av hemoglobin i avføringen korrelerer med alvorlighet av sykdom. Kvantitativ immunologisk test brukes blant annet i det nasjonalt screeningprogrammet mot tarmkreft i Norge. Kvalitative tester angir resultatene som positive eller negative. Ulempen er at de ulike kvalitative testene viser stor variasjon i grenseverdi for å anse en test som positiv eller negativ.
Immunologiske tester er spesifikk for humant hemoglobin, slik at kostrestriksjon er ikke nødvendig og medikamenter påvirker ikke testen. Det er som regel kun behov for én avføringsprøve.
iFOBT påviser hovedsakelig blødning fra tykk- og endetarm, mens kjemiske tester kan påvise blødninger fra hele fordøyelseskanalen.
Kjemiske tester (FOBT), som eksempelvis Hemofec, er kvalitative og skiller ikke mellom humant og animalsk blod. Testen kan påvirkes av en rekke matvarer som kjøtt, grønnsaker, vitamin C samt enkelte medikamenter, og det kreves både kost- og medikamentrestriksjoner før prøvetaking. Vanligvis anbefales tre avføringsprøver i tre etterfølgende dager.
Immunologiske tester påviser hemoglobinmengder ned til 2–25 μg hemoglobin per gram avføring. Det er angitt at den kjemiske testen Hemo-Fec påviser blødninger av størrelse 2 mL blod per 100 gram, som tilsvarer 3000 μg hemoglobin per gram avføring.
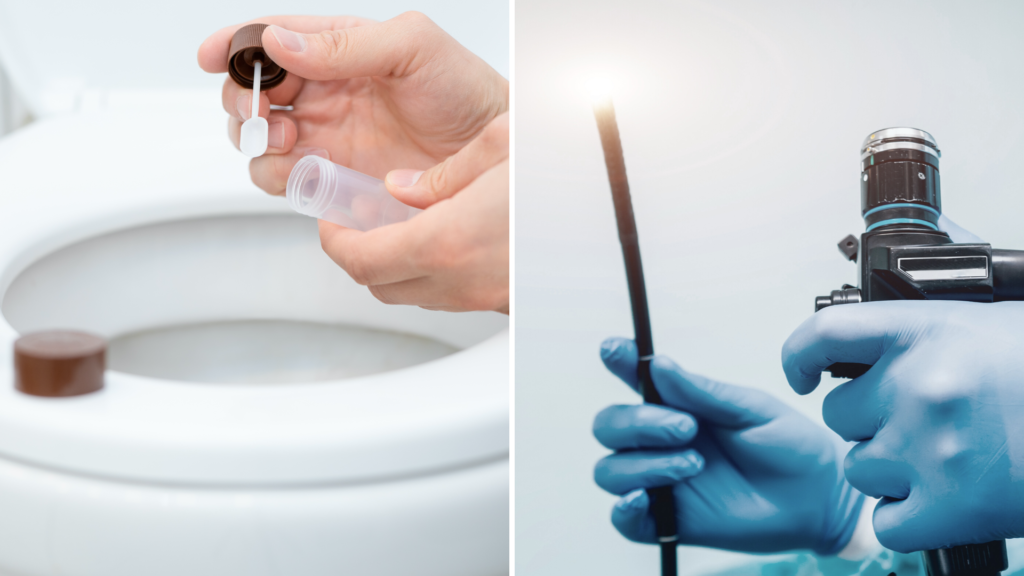
Koloskopi er standardmetode for utredning av tarmkreft
Ved mistanke om tarmkreft vil legen undersøke magen og endetarmen, ta blodprøver og teste for blod i avføringen. Ved langvarig blødning vil man kunne finne lav blodprosent, anemi, og eventuelt jernmangel ved en blodprøve. Leverprøver tas for å undersøke om det er tegn til spredning til leveren.
Dersom avføringsprøven påviser blod i avføringen eller symptomer og funn gir mistanke om kreft vil legen henvise til videre utredning. Koloskopi gir i de aller fleste situasjoner betydelig bedre og sikrere informasjon enn det som kan oppnås med røntgenundersøkelser. Koloskopi er en undersøkelse hvor en bøyelig fiberoptisk slange føres inn i tarmen. Legen kan da inspisere innsiden av hele tykktarmen, ta vevsprøver av mistenkelige forandringer og fjerne eventuelle polypper som kan være forstadier til kreft.
CT av tykktarmen har i de fleste tilfeller like høy sensitivitet og spesifisitet som koloskopi for å påvise kreftsvulster og polypper som er større en 1 cm, mens mindre polypper kan overses. Ulempen er at en relativt stor andel uansett må få gjennomført en koloskopi for å fjerne eventuelle polypper eller ta vevsprøve.
CT av lunger, mageområdet og bekkenet tas hvis det påvises kreft for å se om kreften har spredd seg til andre organer.
Hvilken rolle har kreftmarkører i diagnostikk og behandling?
Kreftmarkører er stoffer som produseres når kroppen utvikler en ondartet svulst og som kan oppdages i blodet. Disse stoffene kan produseres av kreftcellene selv eller laget av kroppen som en respons på kreftcellenes tilstedeværelse.
Kreftmarkøren CEA, carsinoembryonalt antigen, kan bli forhøyet ved tarmkreft, men kan ikke benyttes i diagnostikk eller som screening. Kun halvparten av personene med tykktarmkreft har forhøyet CEA, så normal CEA utelukker derfor ikke kreft. CEA øker også ved kreft i andre organer og andre sykdommer som eksempelvis magesår, betennelsestilstander i tarmen, lavt stoffskifte og leversykdom. Dersom CEA er betydelig forhøyet kan det være en indikasjon på utbredt tarmkreftsykdom med dårlig prognose.
Tilstedeværelse eller fravær av kreftmarkører kan være med på å styrke eller svekke mistanken om kreft, men kreftmarkører kan ikke alene benyttes til å stille en kreftdiagnose.
Den viktigste bruken av CEA er å måle nivået rett etter operasjon for å se at den faller til normalverdi, og deretter å følge den ved kontroller. Ny stigning av CEA kan tyde på tilbakefall av kreftsykdommen.
- Normalt CEA før operasjon er forbundet med lavere risiko for tilbakefall sammenlignet med forhøyet CEA
- Forhøyet CEA før og etter operasjon er forbundet med økt risiko for tilbakefall og spredning
- Forhøyet CEA før operasjon og som normaliseres etter operasjon er forbundet med lavere risiko for tilbakefall.

Hvordan behandles tarmkreft?
Behandlingen av kolorektal kreft er avhengig av hvor svulsten er lokalisert, hvor langt kreften har kommet og om den har spredd seg.
Hovedbehandlingen er kirurgi og en stor andel av pasientene får tilleggsbehandling med cellegift eller stråling.
I svært langtkomne krefttilfeller hvor man ikke kan operere, kan man lindre plagene og eventuelt prøve å bremse den videre utviklingen med cellegift eller stråleterapi alene.
Ved kreft i endetarmen fjernes hele eller store deler av endetarmen. Under operasjonen legges ofte en kobling mellom tarmen og en åpning i bukveggen, stomi, og avføringen tømmer seg i en pose. En stomi kalles ofte «utlagt tarm». Ikke alle med endetarmskreft trenger stomi og for noen er stomien bare midlertidig slik at tarmen får hvilt seg etter operasjonen og etter hvert kan tarmen skjøtes sammen igjen. Dersom svulsten ligger i det nederste område av endetarmen, slik at lukkemuskelen må fjernes, må stomien bli permanent.
Ved kreft i høyere deler av tykktarmen fjernes svulsten og et stykke av tarmen på hver side. Stort sett skjøtes tarmen sammen igjen slik at stomi unngås.
Cellegiftbehandling (kjemoterapi) er legemidler som kan drepe kreftceller. Cellegift kan brukes før operasjonen for å krympe svulsten, etter operasjon for å drepe kreftceller som ikke ble fjernet eller gis til pasienter hvor kirurgisk behandling ikke er mulig. Legemidlene dreper dessverre ikke bare kreftceller, men virker i hele kroppen og kan gi alvorlige bivirkninger.
Røntgenstråler kan drepe kreftceller og strålebehandling kan brukes før operasjonen for å krympe svulsten og etter operasjon for å drepe kreftceller som ikke ble fjernet. Strålebehandling kan også brukes sammen med cellegift etter operasjonen. Strålebehandling brukes lite ved tykktarmskreft, men oftere ved endetarmskreft.

Tarmkreft kan forebygges ved å oppdage forstadier tidlig
Jo raskere sykdommen oppdages, desto bedre er sjansene for å bli frisk. Andelen som lever mer enn 5 år etter påvist tarmkreft har økt fra under 30 % på 1960-tallet til om lag 70 % nå. Dersom sykdommen oppdages tidlig er det 97-99% som lever etter fem år.
En tredel av pasientene har spredning på diagnosetidspunktet, men i 1 av 4 tilfeller kan metastasene fjernes med mål om at pasienten skal bli kreftfri (kurativt formål).
I Norge er det innført et nasjonalt program for tarmkreftscreening. Kvinner og menn over 55 år mottar et prøvesett i posten og tar selv en avføringsprøve hjemme som kan avdekke usynlig blod i avføringen, såkalt immunokjemisk fekal okkult blod test (iFOBT). Dersom det blir funnet blod i avføringen får man tilbud om videre undersøkelse med koloskopi. Dersom det ikke blir funnet blod i avføringen får man tilbud om ny prøve hvert annet år frem til 65-års alderen. Personer som var over 55 år når tilbudet ble satt i gang i 2022 får ikke innkalling til screening, men må enn så lenge gå til lege hvis de har symptomer.
Fordelen med tarmkreftscreening er at man kan oppdage forstadier til kreft og fjerne eventuelle polypper som ellers kunne ha utviklet seg til kreft.
Ingen screeningmetoder vil fange opp absolutt alle tilfeller av kreft. 1 av 4 personer med tarmkreft vil ha en normal avføringsprøve. Derfor er viktig å alltid oppsøke lege dersom man har symptomer som gir mistanke om tarmkreft.
Pasienter med familiær tykk- og endetarmskreft, og deres barn og foreldre, bør følges opp med koloskopi hvert 5. år fra fylte 40 år.
På sikt er det planlagt at man går over til å tilby koloskopi som primær screeningmetode. Dette innebærer at man får tilbud om koloskopi direkte uten forutgående avføringstest.
Hva kan redusere risikoen for tarmkreft?
Fiberrik kost antas å beskytte mot kreft i tykktarmen, men gode vitenskapelige bevis mangler. I studier er det vist at 10 gram fiber daglig reduserer risikoen for å få kolorektalkreft med 10 %. Effekten synes sterkest relatert til inntak av hele korn i brød eller kornblanding. Det ble ikke funnet signifikant risikoreduksjon i forhold til fiber fra frukt, grønnsaker, bønner eller nøtter.
Folat, vitamin B9, synes å ha en viss beskyttende effekt og muligens også vitamin B6. Regelmessig fysisk aktivitet er forbundet med lavere forekomst av tarmkreft.
Kreftforeningens råd for å minske risikoen for tykktarmkreft:
- unngå overvekt og fedme
- vær fysisk aktiv
- vær røykfri
- drikke minst mulig alkohol
- spis mye fiber, grønnsaker, frukt, meieriprodukter og mat med kalsium
- unngå mye rødt og bearbeidet kjøtt og fet, stekt og røykt mat
Når bør du oppsøke lege?
Siden tarmkreft i tidlig fase nesten alltid kan kureres er det viktig å oppsøke lege ved symptomer som kan gi mistanke om tarmkreft, også om man nylig har deltatt i screeningprogrammet. Blod i avføringen og alle typer endringer i avføringsvaner som vedvarer over tid er alarmsymptomer som bør føre til legekontakt. Det viktigste du selv kan gjøre for å forebygge kreft er å følge med på forandringer i kroppen og oppsøke lege hvis du har symptomer som ikke går over etter tre uker. Tidlig diagnose er nøkkelen til god prognose.